Lo afferma uno studio condotto da The European House Ambrosetti sul Servizio Sanitario Nazionale. L’obiettivo è mantenere questa posizione anche in un futuro ricco di incognite.
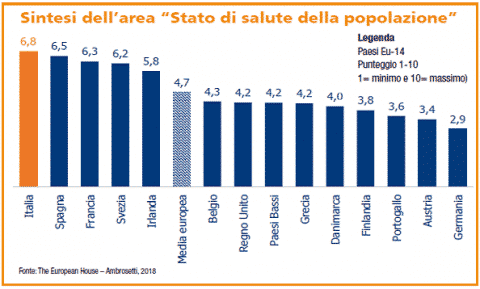
Miglioramenti delle condizioni di vita, progressi della medicina, ma anche maggior consapevolezza dell’importanza della prevenzione. Negli ultimi 40 anni gli italiani hanno guadagnato quasi 10 anni di vita. Se nel 1978, anno di nascita del Servizio Sanitario Nazionale (SSN), l’aspettativa di vita media era di 73,3 anni, oggi vivono in media 83,3 anni, anche se con forti differenze regionali.
È questo il quadro che emerge dal XIII Rapporto Meridiano Sanità, elaborato dal prestigioso The European House Ambrosetti (che ogni anno, a Cernobbio, organizza il celebre Forum in cui si incontrano politici, economisti e personaggi di livello globale), da cui emerge un dato molto chiaro: lo stato di salute degli italiani è il migliore in Europa.
Allo stesso tempo, tuttavia, lo studio (oltre 300 pagine di approfondite analisi) accende una spia sulle dinamiche che potrebbero mettere a rischio la tenuta del SSN, a partire dall’invecchiamento della popolazione, e sulle quali bisogna agire – puntando anche sull’intermediazione della spesa sanitaria privata, oltre che sull’innovazione e sulla prevenzione – per fronteggiare la situazione.
“Se oggi l’Italia presenta uno stato di salute ottimo nel confronto europeo, in futuro il nostro Paese potrebbe non riuscire a garantire il mantenimento o il miglioramento delle performance registrate fino ad oggi”, spiegano molto chiaramente gli esperti di The European House – Ambrosetti.
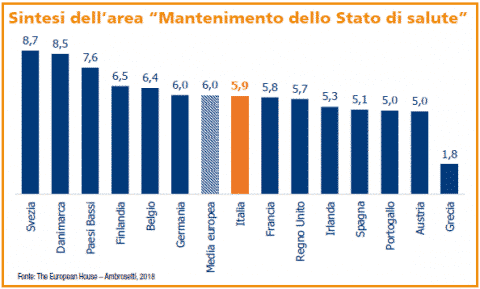
In particolare, l’indice di Mantenimento dello Stato di Salute del Meridiano Sanità Index, che individua la capacità del Sistema sanitario di mantenere il posizionamento attuale in futuro, evidenzia alcune situazioni di criticità per il nostro Paese, che riporta in questo campo un punteggio inferiore alla media europea, anche se più alto rispetto a quello del 2017.
Tra i fattori che mettono maggiormente a rischio la sostenibilità dell’attuale livello di salute ci sono la capacità di risposta del Sistema sanitario ai bisogni di salute emergenti, alcuni casi di inappropriatezza delle prescrizioni e l’ammontare delle risorse economiche a disposizione della sanità.
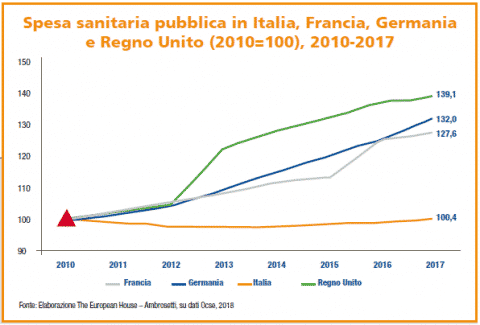
Da non sottovalutare, inoltre, il fatto che in Italia l‘incidenza della spesa sanitaria totale sul PIL oggi è inferiore alla media europea, soprattutto nella parte pubblica e nei prossimi anni è destinata a diminuire. Tutto ciò sembrerebbe a prima vista un dato positivo, ma occorre tener conto del fatto che l’invecchiamento della popolazione, tuttavia, è tipicamente accompagnato da un aumento delle malattie non trasmissibili e croniche, generando una maggiore pressione sui sistemi sanitari e di assistenza socio-sanitaria.
Il combinato di più persone anziane e di una spesa sanitaria proporzionalmente maggiore farà sì che larga parte dell’incremento di spesa sia concentrato nelle fasce più anziane della popolazione che porterà a incidere in modo significativo sul PIL.
Il rischio? Il peso della sanità sul PIL
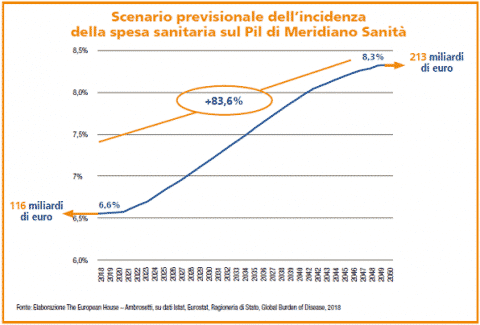
In numeri: l’invecchiamento della popolazione e gli impatti delle patologie croniche proiettano la spesa sanitaria in percentuale sul PIL dal valore attuale di 6,6% all’8,3% nel 2050 passando da 116 miliardi di euro di oggi a 213 miliardi di euro del 2050.
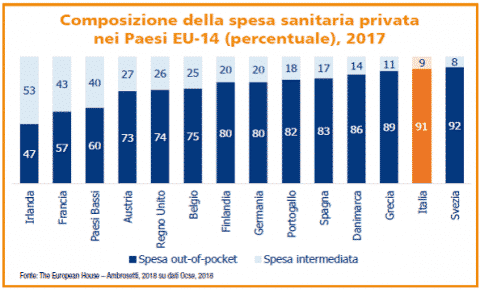
Infine, c’è il nodo della spesa out-of-pocket, ossia la spesa sanitaria privata (non coperta dal Servizio Sanitario Nazionale). Scomponendo le cifre, si può identificarne una diversa composizione nei vari Paesi europei analizzati. In Irlanda, Francia e Paesi Bassi la componente intermediata – da assicurazioni o fondi integrativi – raggiunge un’incidenza sulla spesa sanitaria privata superiore al 40%, dovuta alla maggiore diffusione di forme di assicurazione complementari che riducono la necessità di sostenere spese out-of-pocket.
Al contrario, in Svezia e in Italia, data la più modesta entità del mercato assicurativo e dei fondi integrativi, è presente uno sbilanciamento della spesa privata verso la componente out-of-pocket (che rappresenta rispettivamente il 92% e il 91% della spesa sanitaria privata di questi Paesi). Un chiaro segnale che indica la necessità di puntare sulla sanità integrativa non per sostituire il Servizio Sanitario nazionale, che fino ad oggi ci ha consentito di avere lo stato di salute migliore d’Europa, ma per garantirne la sostenibilità nel tempo.