Assidai, Indennimeo nuovo Presidente: “La mia sfida: rafforzare ancora il Fondo”
Nominato dall’assemblea del 18 maggio, ha una lunga esperienza in Federmanager e nelle aziende
“Lo spirito con cui affronto questa nuova avventura è raccogliere una sfida: consolidare e rafforzare il posizionamento di Assidai quale principale fondo sanitario integrativo del Fasi”. Sono queste le prime parole di Armando Indennimeo da Presidente di Assidai: a nominarlo, dopo i due mandati di Tiziano Neviani, è stata l’Assemblea dei soci di Assidai (Federmanager e Federmanager Roma), che si è tenuta lo scorso 18 maggio. Nato a Salerno nel 1952 e laureato al Politecnico di Napoli in Ingegneria Elettronica (con specializzazione nelle telecomunicazioni), Indennimeo a livello professionale ha vissuto “due vite parallele”, come gli piace sottolineare. Una legata ai suoi studi, che l’ha visto maturare diverse esperienze di carattere internazionale in ruoli apicali nelle aziende, dove ha sempre dedicato forte attenzione all’innovazione e allo sviluppo, l’altra in Federmanager, una lunga esperienza che compie 30 anni esatti quest’anno. Conosce l’Associazione di categoria in modo molto approfondito, visto che è iscritto dal 1992: è tuttora Presidente di Federmanager Salerno, è stato Consigliere Nazionale e membro della Giunta esecutiva dal 2015 al 2021. “Poi, quando il Presidente Stefano Cuzzilla mi ha chiesto di proseguire il mio impegno in Assidai ho accettato subito”, chiarisce.
Ingegner Indennimeo, ci racconta il suo percorso professionale?
Dopo la laurea lo sbocco naturale è stata la società di telecomunicazioni Telettra del gruppo Fiat, una bellissima esperienza a Vimercate, vicino Milano. Poi mi sono spostato in TeleNorma, della Bosch, che mi ha visto lavorare tra Milano, Francoforte e Parigi. Successivamente, sono tornato nella mia città, Salerno, dove nasceva la Cirte spa, azienda che lavorava esclusivamente per Telecom Italia, e lì sono stato Direttore di stabilimento per 15 anni. In seguito ho maturato varie esperienze nelle energie alternative, creando diverse società e operando all’estero, anche in Cina, cosa che ha rafforzato ulteriormente il mio profilo internazionale. Sono in pensione da un anno e mezzo ma sono rimasto attivo sul campo: svolgo incarichi di consulenza presso realtà aziendali ed enti locali.
Parliamo invece della sua esperienza nell’universo Federmanager?
Parte dalla mia iscrizione, che risale al lontano 1992. A livello territoriale sono stato prima Consigliere e Presidente di Federmanager Salerno, ruolo che ricopro tuttora, un’esperienza molto interessante. Dal 2015 al 2021 sono stato Consigliere nazionale e membro della Giunta esecutiva e, negli stessi anni, sono stato componente dell’Assemblea Fasi. Infine, ho fatto parte del Cda di Industria Welfare Salute Spa (IWS) dal 2019 al 2020. Insomma, esperienze molteplici che mi hanno dato grandi stimoli e ora si completano con il mio impegno in Assidai per il prossimo triennio: sono pronto a mettermi a completa disposizione del Fondo con il massimo impegno, cosa che ho già iniziato a fare nei primi giorni del mio mandato.
Nel suo percorso in Federmanager che percezione ha avuto di Assidai?
Assidai è nato ormai più di 30 anni fa perché il Fasi non copriva completamente le spese mediche. Per questo, ha sempre giocato un ruolo importante che con il Prodotto Unico, di recente, ha avuto una vera e propria consacrazione, anche in relazione a Confindustria. Alla base vi è infatti un’intuizione brillante: si è capito quanto era importante mettere insieme i due Enti per offrire il servizio migliore possibile agli iscritti, cioè un welfare all’altezza dei dirigenti delle aziende industriali. In tutto ciò è fondamentale una profonda conoscenza delle parti sociali e del territorio, per tessere i rapporti nel modo più consono.
Con che spirito affronta il mandato di Presidente Assidai?
Raccolgo una sfida: consolidare e rafforzare il posizionamento di Assidai quale principale Fondo sanitario integrativo del Fasi. Per farlo bisogna agire su vari fronti. Innanzitutto spingendo ancora il Prodotto Unico Fasi-Assidai: qui giocano evidentemente un ruolo le decisioni delle parti sociali ma un evoluzione del nuovo contratto, nel 2023, potrebbe dare ulteriore impulso. Un altro aspetto su cui lavorare è quello dell’ottimizzazione delle coperture sanitarie. Inoltre, va migliorata la nostra capacità di ascolto e comunicazione verso gli stakeholder così come la percezione e la riconoscibilità di Assidai come brand forte del mercato delle coperture sanitarie integrative. Ultimo ma non ultimo: bisogna fare sistema insieme a Fasi e IWS, efficientando i costi e migliorando ulteriormente il livello dei servizi.
Si tratta sicuramente di obiettivi importanti e ambiziosi, quale sarà il suo approccio sul campo per raggiungerli?
Affronterò questa nuova sfida trasferendo i valori basilari che contraddistinguono la mia attività professionale in tutte le azioni che intraprenderò nel prossimo triennio per proporre modelli innovativi secondo la migliore cultura d’impresa. Inoltre, ritengo fondamentale implementare nuove sinergie con gli altri Enti del sistema e con le Associazioni Territoriali Federmanager per ottimizzare i processi operativi e aumentare il livello dei servizi offerti agli assistiti e alle imprese.
Che ruolo ha, a suo parere, la sanità integrativa alla luce delle attuali dinamiche del Servizio Sanitario Nazionale?
Abbiamo visto come la sanità pubblica, per quanto si distingua ancora a livello mondiale per equità e universalità, abbia sempre più difficoltà a soddisfare i bisogni del cittadino. Da qui l’importanza della complementarietà sistema pubblico-privato, che sosteniamo da sempre e che varrà soprattutto per il futuro. I giovani fanno fatica a pensare a certe cose, per questo noi sui territori cerchiamo sempre di stimolarli con input preziosi sul tema. Su questo serve, tuttavia, anche il contributo dei decision maker a livello aziendale. Ormai un manager cambia società più frequentemente rispetto al passato e servono dei punti fermi nel proprio percorso professionale: uno di questi è la sanità integrativa.
Assidai – rinnovati Cda e Sindaci per il mandato 2022-2025
Nel board confermati Marchi e Picutti, entrano come nuovi consiglieri Flussi e Sorli
Si rinnovano il Consiglio di amministrazione e il Collegio sindacale di Assidai. A deciderlo, con la scadenza naturale del mandato dei due organi, è stata l’Assemblea dei soci del Fondo, che si è svolta lo scorso 22 maggio. Ad essa, infatti, secondo lo statuto di Assidai, spetta la nomina del Consiglio di amministrazione e del Collegio sindacale, oltre che dei rispettivi presidenti.
Dopo i sei anni (ovvero due mandati) di Tiziano Neviani, il nuovo Presidente di Assidai è Armando Indennimeo che, come gli altri Consiglieri, sarà in carica per il triennio 2022-2025. Nel dettaglio, il board – oltre allo stesso Indennimeo – ha visto l’ingresso di Luciano Flussi e Gabriele Sorli e la riconferma di Mauro Marchi e Barbara Picutti. Per quanto riguarda, invece, il Collegio sindacale il neo Sindaco Gustavo Troisi è stato nominato Presidente; è stato confermato Paolo Grasso, già Sindaco nel precedente triennio, mentre fa il suo ingresso come nuovo componente Pietro Giomi.







 Che iniziative organizzate, attraverso l’Associazione, nel corso dell’anno?
Che iniziative organizzate, attraverso l’Associazione, nel corso dell’anno?


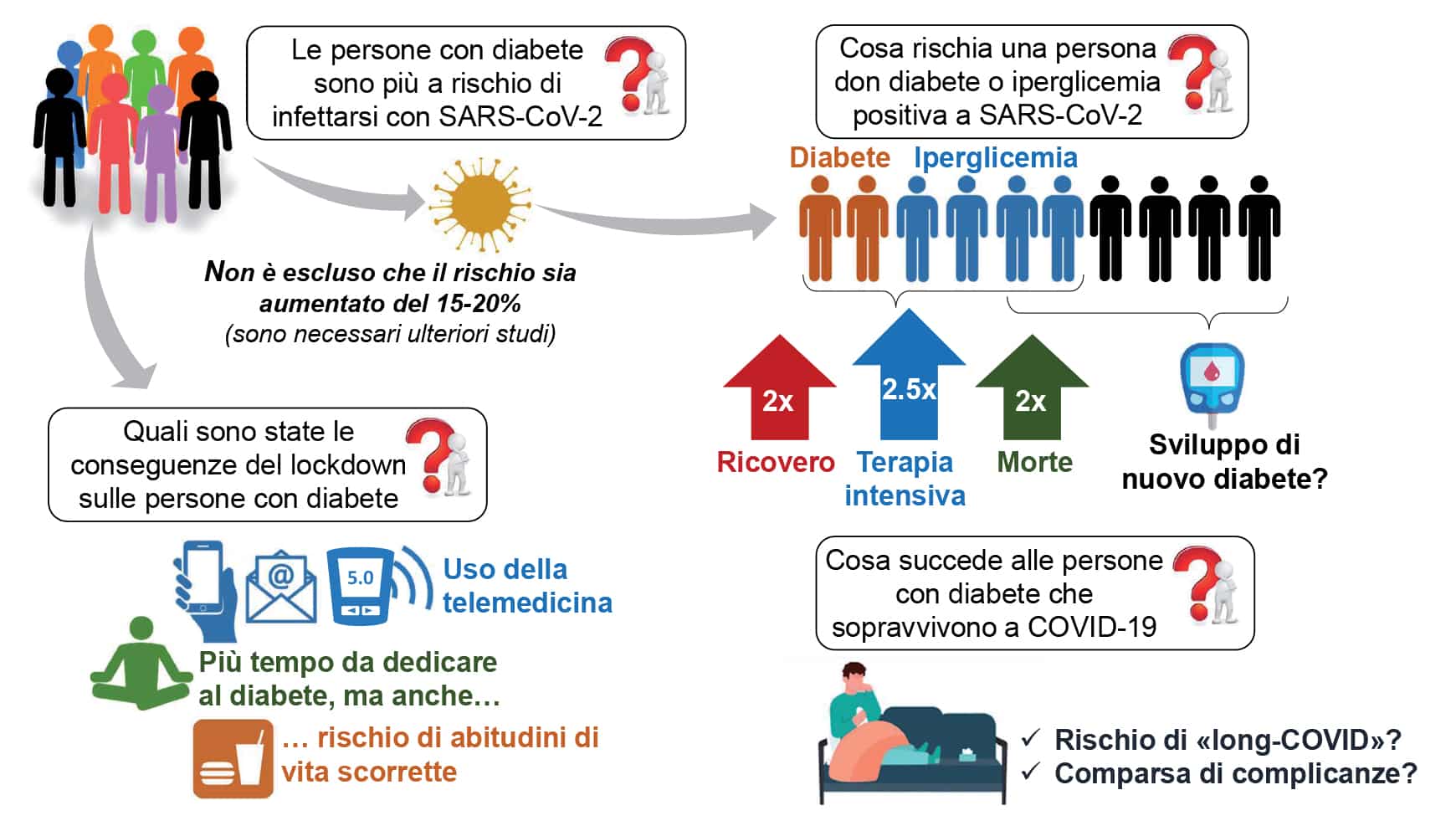 Un altro tema chiave sono stati i possibili effetti negativi del confinamento domiciliare sul compenso glicemico dei pazienti con diabete. Per fortuna, è stato osservato come il lockdown non abbia influito negativamente sul controllo glicemico nei pazienti affetti da diabete tipo 1. Al contrario, questi pazienti hanno presentato significativi miglioramenti, forse grazie al maggior tempo disponibile per dedicarsi alla gestione della malattia. Grazie all’uso diffuso di tecnologie per il monitoraggio glicemico, soprattutto nel diabete tipo 1, è stato possibile monitorare i pazienti a distanza: l’improvvisa accelerazione nell’adozione degli strumenti di telemedicina ha avuto risvolti positivi in ambito di ricerca e assistenza diabetologica.
Un altro tema chiave sono stati i possibili effetti negativi del confinamento domiciliare sul compenso glicemico dei pazienti con diabete. Per fortuna, è stato osservato come il lockdown non abbia influito negativamente sul controllo glicemico nei pazienti affetti da diabete tipo 1. Al contrario, questi pazienti hanno presentato significativi miglioramenti, forse grazie al maggior tempo disponibile per dedicarsi alla gestione della malattia. Grazie all’uso diffuso di tecnologie per il monitoraggio glicemico, soprattutto nel diabete tipo 1, è stato possibile monitorare i pazienti a distanza: l’improvvisa accelerazione nell’adozione degli strumenti di telemedicina ha avuto risvolti positivi in ambito di ricerca e assistenza diabetologica.